
Otitis media aguda
Fecha de actualización: 03/11/2023
(V.2.0/2023)
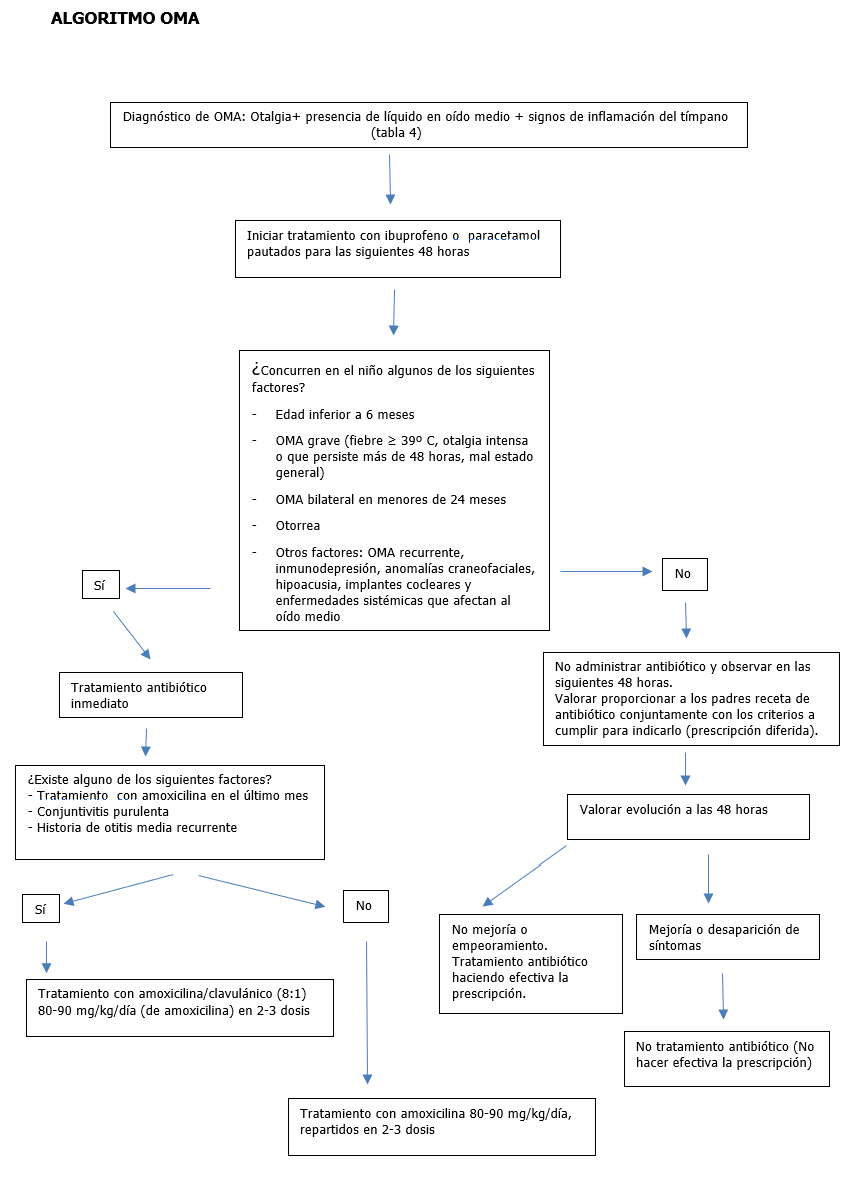
El diagnóstico preciso de la otitis media aguda (OMA)1 exige la presencia de líquido en el oído medio más al menos un signo específico de inflamación del oído medio (tabla 4).
La principal dificultad diagnóstica es diferenciar la OMA de la otitis media con derrame (OMD) también llamada otitis serosa o seromucosa y de la otitis crónica con derrame (OMCD)2 Esta entidad viene definida por la persistencia del derrame (no infectado) en oído medio más de 3 meses tras una OMA. Con el uso de las vacunas antineumocócicas conjugadas, Haemophilus influenzae no tipable ha llegado a sustituir a neumococo como la primera causa de OMA aunque éste, permanece en tasas de incidencia muy próximas a las del primero. En un 25% hay coinfecciones de virus y bacterias.
El 80-90% de las OMA curan espontáneamente, con más frecuencia las producidas por Haemophilus influenzae
que las causadas por neumococo.
El alivio del dolor con ibuprofeno o paracetamol a dosis habituales, pautados regularmente, es esencial en el tratamiento de la OMA3.
El beneficio del tratamiento antibiótico es moderado4 y la mayoría de los niños mejorarán a los 3 días, independientemente de que se administre o no. La ausencia del tratamiento antibiótico no incrementa significativamente la incidencia de complicaciones supuradas.
Hay dos posibilidades de administrar el antibiótico: prescripción inmediata y prescripción diferida con observación5, sin que esta última práctica aumente el riesgo de complicaciones en el niño.
La amoxicilina a dosis de 80-90 mg/kg/día, máximo 3 g/día, es el antibiótico de elección. Si OMA recurrente6, OMA asociada a conjuntivitis purulenta, fracaso de tratamiento con amoxicilina a las 48 horas, haber recibido amoxicilina en los 30 días previos, el tratamiento de elección es amoxicilina-clavulánico (amoxicilina dosis máxima 3g, clavulánico dosis máxima 375mg)
No se ha demostrado beneficio del uso de anticongestivos o antihistamínicos en la OMA en el niño y sí aumento de eventos adversos.
No hay evidencia del beneficio del tratamiento con antibióticos tópicos en la OMA.
No está indicado el tratamiento profiláctico en caso de OMA recurrentes.
La prevención de la OMA se basa en la vacunación frente a neumococo con la vacuna tridecavalente o las nuevas vacunas neumocócicas de valencia ampliada, la vacunación anual frente a la gripe, evitar el humo del tabaco y mantener la lactancia materna al menos los primeros 6 meses de vida.
OTITIS MEDIA AGUDA
GENERALIDADES |
|
DEFINICIÓN |
|
CLÍNICA |
|
ETIOLOGÍA
MICROORGANISMOS CAUSALES DE LA OMA | ||
| Frecuentes | Menos frecuentes |
Bacterias |
|
|
Virus (2-10%) |
|
|
FACTORES DE RIESGO |
|
DIAGNÓSTICO: CRITERIOS DE EPISODIO DE OMA | |
El diagnóstico seguro se basa en la clínica compatible + presencia de líquido en OM y al menos uno de 3 (excepto si existe otorrea) | |
Criterios | Síntomas y signos asociados |
1.Inicio brusco y reciente del episodio con otalgia como síntoma prominente
|
|
2.Presencia de líquido en el oído medio + al menos 1 de los síntomas asociados |
|
3.Inflamación de la membrana timpánica (MT) |
|
| |
TRATAMIENTO DE LA OMA
Tratamiento OMA |
CIRCUNSTANCIAS EN LAS QUE ESTÁ INDICADO EL TRATAMIENTO INMEDIATO EN LA OMA (FACTORES DE RIESGO DE COMPLICACIONES) |
Edad < 6 meses |
OMA grave
|
Edad 6-24 meses con OMA bilateral |
Presencia de otorrea a cualquier edad |
Otros factores de riesgo: OMA recurrente6, inmunodepresión, anomalías craneofaciales, hipoacusia, implantes cocleares y enfermedades sistémicas que afectan al oído medio. |
Inseguridad en llevar a cabo el seguimiento |
AUSENCIA DE FACTORES DE RIESGO (resto de casos) |
|
TRATAMIENTO ANTIBIÓTICO EMPÍRICO | ||
Resistencias de patógenos más frecuentemente implicados | ||
|
| |
|
| |
|
| |
|
| |
Tratamiento de elección | Alergia a penicilina | |
Historia de alergia inmediata | Historia de alergia retardada | |
|
|
|
Duración del tratamiento
| ||
Tratamiento sintomático | ||
| ||
CRITERIOS DE INGRESO HOSPITALARIOS |
|
PREVENCIÓN |
|
| Referencias bibliográficas |
|
Abreviaturas: AINES: Antiinflamatorios no esteroideos, C: centígrado, CAE: conducto auditivo externo, g: gramo, mg: miligramo, MT: membrana timpánica, OMA: otitis media aguda, OMD: otitis media con derrame, OMCD: otitis crónica con derrame, VRS: virus respiratorio sincitial.
1OMA (otitis media aguda): aparición brusca de signos de inflamación del oído medio (otalgia, otorrea, irritabilidad) con o sin síntomas generales (fiebre, anorexia, vómitos). OMD (otitis media con derrame): colección líquida en oído sin dolor, a veces con hipoacusia, y con integridad timpánica
2La otitis media con derrame puede ser consecuencia de la evolución de una OMA o de una disfunción de la trompa de Eustaquio. Se caracteriza por un derrame no infectado del oído medio. En más del 80-90% de los niños que sufren una OMA existe, tras su curación, un derrame estéril en el oído medio (Otitis media con derrame u OMD, y también referida a veces como otitis serosa o seromucosa). Este derrame se reduce progresivamente, de forma que a los 3 meses ha desaparecido en prácticamente el 100% de los niños. La persistencia más allá de este tiempo, define a la llamada otitis media crónica con derrame (OMCD). Dado que el líquido en el oído medio es estéril, la OMD y la OMCD no se benefician del tratamiento antibiótico. Característicamente, en la otitis con derrame faltan los signos de inflamación aguda del tímpano y el dolor. Sin embargo, no es infrecuente la hipoacusia y sensación de amortiguación de los sonidos.
3En una revisión sistemática el paracetamol o el ibuprofeno disminuyeron el dolor en un 60% y 70%, respectivamente, a las 48 horas, con respecto a los niños a los que se les administró placebo. El número de pacientes a tratar (NNT) para que uno no padezca dolor a las 48 horas es 7 (4-27).
4El tratamiento antibiótico no influye en el dolor en las primeras 24 horas, aunque sí lo reduce moderadamente al segundo o tercer día. Para menores de 2 años, NNT = 7; para aquellos ≥2 años NNT = 10. Para la OMA unilateral NNT = 17; para la OMA bilateral, NNT = 5. Para la OMA unilateral entre los menores de 2 años, NNT = 20 y entre los ≥2 años, NNT = 15. Para la OMA bilateral en niños menores de 2 años, NNT = 4; para la OMA bilateral en niños ≥2 años, NNT = 9. Para la otorrea NNT = 3.
Disminuye un 60% el riesgo de perforación timpánica y un 50% el de OMA contralateral. Sin embargo, no reduce el número de niños con timpanometría anormal a los 3 meses ni la recurrencia de OMA. Las complicaciones graves son extremadamente raras y muy similares en los niños sin factores de riesgo tratados y no tratados. Se ha estimado que hay que tratar 4. 831 niños para evitar un caso de mastoiditis.
5En algunos niños mayores de 6 meses que no tengan factores de riesgo u OMA grave, el tratamiento antibiótico puede retrasarse o incluso no administrarse, sin que se produzca un aumento de las complicaciones ni prolongación significativa de los síntomas. La prescripción diferida o retardada consiste en proporcionar a los padres la receta del antibiótico prescrito, sin hacerla efectiva. Es una decisión consensuada, y debe asegurarse una forma de contacto para seguir la evolución del niño. Si a las 48-72 horas la OMA no ha mejorado o ha empeorado la receta se hace efectiva y se comienza el tratamiento antibiótico. La contraindica el que no se disponga de una forma segura de contacto o que no se pueda garantizar que los padres colaborarán en el seguimiento. La frecuencia de timpanometrías anormales a las 4 semanas, perforación timpánica y otitis media recurrente es similar en los niños con tratamiento antibiótico inmediato que con prescripción diferida.
6OMA recurrente: 3 episodios o más de OMA en los últimos 6 meses o 4 o más en los últimos 12 meses.
7La otoscopia neumática disponiendo del aparataje necesario (se adapta a la gran mayoría de otoscopios), permite de forma sencilla valorar la movilidad de la MT, comprometida en el caso de la OMA por la existencia de secreción en oído medio. Serviría para los casos con imágenes timpánicas dudosas, pues en los casos de abombamientos timpánicos importantes podría estar contraindicada por el potencial dolor. Existen también timpanómetros/impedianciómetros portátiles que miden la resistencia que opone la MT y la cadena de huesecillos al paso de un estímulo sonoro, y la representan en forma de gráfica. Si tiene forma de campana indica movimiento normal del tímpano, y si se muestra aplanada indica alteración en la movilidad.
8La gran mayoría de los neumococos son sensibles a exposición incrementada (antigua sensibilidad Intermedia) lo que justifica utilizar dosis altas de amoxicilina
9Dado que las OMA por neumococo son más graves y presentan menor probabilidad de curación espontánea que las OMA por H. influenzae, el tratamiento debe ir dirigido fundamentalmente frente al primero. De acuerdo a las últimas actualizaciones de las Guías de práctica clínica, el tratamiento de primera elección es la amoxicilina, incluyendo a los niños menores de 6 meses que no han recibido tratamiento con amoxicilina los 30 días previos y en los que es imprescindible realizar un control a las 24-48 horas del inicio del tratamiento antibiótico. La situación epidemiológica actual, la historia natural de la OMA (la mayoría se curará espontáneamente), el escaso porcentaje de complicaciones y el problema actual de resistencias bacterianas justifican el tratamiento de primera elección con amoxicilina.
10Ello se debe probablemente a que al evitar la primera OMA neumocócica, se impide la alteración funcional de la trompa de Eustaquio y del oído medio que da lugar a posteriores episodios de otitis.
| Notas: la Guía-ABE se actualiza periódicamente. Los autores y editores recomiendan aplicar estas recomendaciones con sentido crítico en función de la experiencia del médico, de los condicionantes de cada paciente y del entorno asistencial concreto; así mismo se aconseja consultar también otras fuentes para minimizar la probabilidad de errores. Texto dirigido exclusivamente a profesionales. | |||
|
[i] Más información en:
http://www.guia-abe.es/
[*] Comentarios y sugerencias en: laguiaabe@gmail.com |
Novedades
- Vulvovaginitis
- Pediculosis de la cabeza
- Bronquiolitis
- Gripe. Pruebas para la detección rápida del virus
- Malaria
 Tema nuevo
Tema nuevo  Tema actualizado
Tema actualizado Lo más leído
- Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso
- Balanitis
- Gastroenteritis aguda
- Faringitis aguda
- Orquiepididimitis aguda








