
Otitis externa
Fecha de actualización: 01/10/2024
(V.3.0/2024)
La otitis externa aguda (OEA), también conocida como otitis del nadador o de las piscinas, es una inflamación difusa del conducto auditivo externo (CAE) que puede extenderse hasta el pabellón auricular o a la membrana timpánica. La infección bacteriana aguda es la causa más común de otitis externa.
La humedad y las manipulaciones que alteran el epitelio del CAE favorecen que la flora habitual provoque la infección. Los gérmenes más frecuentes son Pseudomonas aeruginosa y Staphylococcus aureus. La infección fúngica (otomicosis) es poco frecuente en OEA primaria.
El síntoma principal es la otalgia, que puede ser muy intensa. El dolor se acentúa al traccionar el pabellón auricular o al presionar el trago. Suele ser unilateral, aunque hasta un 10% de los casos son bilaterales. Los casos más graves pueden constituir una verdadera celulitis.
Un 10% de la población la padece en algún momento de su vida, con un pico de incidencia entre los 7 y los 12 años, sin diferencias entre sexos. En países de clima templado, como España, es más frecuente en verano.
|
Microorganismos causales1 |
||
|
Agentes |
Frecuentes |
Menos frecuentes |
|
Bacterias |
Pseudomonas aeruginosa Staphylococcus aureus Flora polimicrobiana |
Staphylococcus epidermidis Otras bacterias gram-negativas (H. influenzae, Proteus, E. coli) |
|
Hongos2 |
|
Aspergillus Candida |
|
Diagnóstico3 |
|
1. Comienzo rápido (generalmente en 48 horas) en las últimas 3 semanas, Y… 2. Síntomas de inflamación del CAE: Otalgia intensa, prurito o sensación de ocupación, CON O SIN pérdida auditiva o dolor con la masticación4. Y… 3. Signos de inflamación del CAE, que incluyen: Dolor al presionar el trago, al traccionar el pabellón auricular o ambos.5 O edema difuso del canal auditivo, eritema o ambos. CON O SIN otorrea6, linfadenitis regional, eritema de la membrana timpánica, o celulitis de la piel adyacente7. No suele asociar fiebre. |
|
Clasificación |
|
El espectro de la otitis externa varía de leve a grave, según los síntomas de presentación y el examen físico:
|
|
Diagnóstico diferencial |
|
|
|
|
Factores de riesgo y medidas preventivas |
|
|
Factores de riesgo |
Medidas preventivas13 |
|
|
|
Estudios complementarios |
||
|
|
Indicados en la evaluación inicial |
Indicados en situaciones especiales |
|
Laboratorio |
Habitualmente no necesarios. |
Hemograma, PCR (otitis necrotizante aguda)16. |
|
Microbiología |
Habitualmente no necesarios. |
Cultivo (bacterias y hongos) de la secreción el CAE en pacientes que no respondan al tratamiento, casos recurrentes o en casos especiales (inmunodeprimidos, después de cirugía ótica)17. |
|
Indicaciones de ingreso hospitalario |
|
|
Tratamiento antimicrobiano empírico |
|
|
Situación |
Tratamiento de elección |
|
Otitis externa |
|
|
En caso de tratarse de un forúnculo en el CAE, al tratamiento tópico debe añadirse un antibiótico sistémico oral con actividad frente a Staphylococcus aureus (cefadroxilo, cloxacilina, amoxicilina/clavulánico). |
|
|
Ver en la tabla (al final) los productos comercializados en España. |
|
|
Gravedad |
Clínica |
Tratamiento |
|
Leve-moderada |
Tímpano intacto |
|
|
Leve-moderada |
Tímpano perforado o no visible |
|
|
Grave |
Edema CAE muy importante |
|
|
Duración del tratamiento |
|
|
Otras medidas terapéuticas |
|
|
Productos tópicos disponibles para la otitis externa |
|
Quinolona con corticoide tópico |
|
|
|
|
|
Quinolona tópica sin corticoide |
|
|
|
|
|
|
|
|
|
|
Antibiótico no quinolona con corticoide |
|
|
Antibiótico antiestafilocócico sin corticoide |
|
|
|
|
|
|
|
Corticoide tópico |
|
|
|
|
|
|
|
Soluciones acidificantes/secantes |
|
|
|
|
|
|
|
|
Antifúngicos tópicos: |
|
|
|
|
|
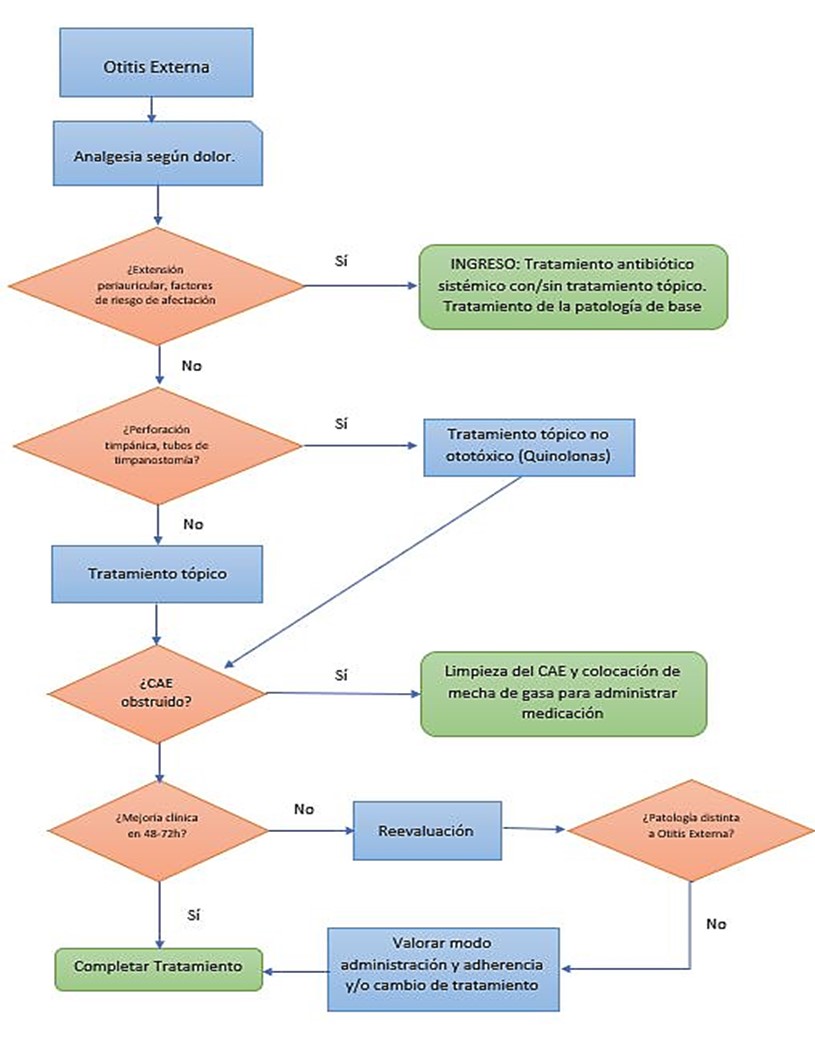
Esquema de Tratamiento |
|
| Referencias bibliográficas |
|
Abreviaturas: CAE: conducto auditivo externo. OEA: otitis externa aguda. OMA: otitis media aguda. PCR: proteína C reactiva.
1Los gérmenes que causan la otitis externa son flora saprofita del CAE. Cualquier factor que altere el epitelio del canal auditivo puede permitir la invasión por bacterias causando la OEA.
2Los hongos solo causan entre un 2% y un 10% de las otitis externas: Asperguillus niger (60-90%) y Candida sp (10-40%). Puede ser más frecuente en las formas crónicas de OE, en los climas tropicales y en pacientes que previamente han recibido tratamiento con antibiótico tópico. Producen prurito importante. En la otoscopia el conducto suele observarse más edematoso, con presencia de material espeso, a veces con esferas blanquecinas indicativas de cándidas o negro-grisáceas por aspergillus.
3El diagnóstico de otitis externa es clínico, basado en una historia característica y el examen físico. El diagnóstico requiere un inicio rápido con signos y síntomas de inflamación del conducto auditivo. La otoscopia es crítica para distinguir entre otitis externa, otitis media, y otra patología del oído. El conducto auditivo suele aparecer edematoso y eritematoso en la otitis externa.
4Dolor en el canal auditivo y región de la articulación temporomandibular intensificado con la masticación.
5El dolor a menudo es intenso y desproporcionado con lo que se podría esperar en base a la apariencia del conducto auditivo a la inspección visual. Sin embargo, estos signos pueden estar ausentes en casos leves.
6Muchos pacientes con OEA tienen secreción en el conducto auditivo. Un signo distintivo de OEA frente a la otitis media aguda con otorrea es el hallazgo de dolor al presionar el trago o al traccionar el pabellón auricular.
7Si la otitis es intensa se puede producir una inflamación del pabellón e incluso una celulitis subcutánea con afectación de la piel mastoidea y despegamiento del pabellón, simulando una mastoiditis. Es preciso en estos casos hacer el diagnóstico diferencial.
8En ocasiones la otitis externa es localizada y se trata de un forúnculo. El germen implicado suele ser Staphylococcus aureus.
9El diagnóstico diferencial con OMA a veces es difícil si no puede visualizarse el tímpano; el dolor intenso a la manipulación del pabellón auricular y las adenopatías regionales son raras en la OMA. La visualización del conducto auditivo externo suele estar más alterada en la OEA. Cuando el paciente tiene la membrana timpánica perforada, es probable que el foco principal de la enfermedad sea el oído medio, con inflamación secundaria del conducto auditivo. Si se puede realizar otoscopia neumática, demostrará una buena movilidad de la membrana timpánica con OEA, pero mostrará movilidad ausente o limitada con OMA y derrame asociado de oído medio.
10En la mastoiditis aguda el pliegue retroauricular suele estar borrado, suele existir historia previa de OMA y pérdida de audición, también suele haber signos inflamatorios en la zona de la mastoides y abombamiento de la pared posterior del CAE en la otoscopia.
11Dermatitis del conducto: generalmente por reacción de contacto a alguna sustancia contenida en los preparados de aplicación tópica o agentes cosméticos. Debe considerarse si no existe respuesta a un tratamiento correcto de la otitis externa después de 1 semana.
12El exceso de humedad conlleva un cambio en la flora habitual del conducto, que habitualmente está formada por bacterias Gram positivas, que se sustituyen por gérmenes Gram negativos.
13Para evitar o prevenir la otitis externa se aconseja evitar la limpieza del CAE con bastoncillos y mantener el CAE seco (se puede recomendar usar aire caliente, p. ej. secador de pelo, tras el baño o maniobras de inclinación de la cabeza).
14Algunos expertos recomiendan mejor el gorro porque ciertos tapones pueden irritar el CAE y predisponer a la otitis si no están bien ajustados.
15La acidificación del CAE tras el baño puede ser beneficiosa para prevenir la otitis, dado que el pH alcalino favorece el crecimiento bacteriano.
16La otitis necrotizante aguda u otitis externa maligna es la complicación más importante de la otitis externa y consiste en la diseminación de la infección a los tejidos blandos, el cartílago auricular y el hueso. Es rara en niños y puede aparecer en personas inmunodeprimidas, malnutridas o con enfermedades crónicas, sobre todo diabetes mellitus.
17En la mayoría de los casos no son necesarios estudios adicionales, sin embargo, se recomienda la realización de cultivos del exudado del CAE en las siguientes situaciones: otitis externa grave, otitis externa recurrente, otitis crónica, inmunodeprimidos, infecciones después de una cirugía del pabellón auditivo y pacientes que no responden a la terapia inicial. Los cultivos del CAE deben ser interpretados con precaución porque pueden reflejar la flora normal o los organismos colonizadores.
18La pericondritis es una infección del cartílago del pabellón auricular.
19La vía de elección será siempre la tópica si no existe extensión local ni inmunodepresión en el paciente. Consigue buenas concentraciones locales y minimiza efectos secundarios.
20Se elegirá un tratamiento u otro teniendo en cuenta la disponibilidad, el coste y las características del paciente. En caso de tubos de timpanostomía, perforación del tímpano o si no es visible, se evitarán agentes ototóxicos (gentamicina, neomicina y preparaciones con pH bajo).
21Se inclina la cabeza hacia el hombro opuesto, se tracciona del hélix hacia arriba, se llena el CAE con las gotas. Se mantendrá en esa posición 3-5 minutos o se colocará una bola de algodón durante 20 minutos.
22Se debe cambiar cada 1-3 días hasta le resolución del edema.
23En casos moderados/graves en lo que se considere que es necesario el tratamiento oral se deben utilizar antibióticos anti-staphlylococcus aureus y/o anti-pseudomonas según los factores de riesgo asociados y el riesgo de Otitis externa Maligna. Para cubrir S. aureus serían de elección Cefadroxilo vo: 30mg/kg/día, cada 12 horas o Amox/clavulánico 80-90mg/kg/día cada 8 horas y para P. aeruginosa: Ciprofloxacino oral 20-30mg/kg/día cada 12h. En pacientes con mala evolución o sospecha de Otitis Externa Maligna se ingresará para tratamiento intravenoso teniendo en cuenta las resistencias locales con quinolonas, cefalosporinas antipseudomonas, aminoglicósidos o Piperacilina/tazobactam.
24Se evitará nadar y los baños prolongados. Tras mojar el oído, se drenará el exceso de agua y se secará bien con un secador. Los deportes acuáticos se deberán evitar durante 7-10 días. Los deportistas de competición podrán volver a los entrenamientos a los 3 días si ya no tienen dolor y usando tapones bien ajustados que impidan la entrada de agua.
25No se realiza de rutina, solo en formas moderadas graves con obstrucción del CAE. Para la limpieza del CAE se usará un asa de alambre o una torunda de algodón bajo otoscopia. Se repetirá las veces necesarias:
26Las gotas anestésicas pueden diluir el tratamiento antibiótico y/o enmascarar la respuesta al tratamiento y por tanto no se recomiendan.
| Notas: la Guía-ABE se actualiza periódicamente. Los autores y editores recomiendan aplicar estas recomendaciones con sentido crítico en función de la experiencia del médico, de los condicionantes de cada paciente y del entorno asistencial concreto; así mismo se aconseja consultar también otras fuentes para minimizar la probabilidad de errores. Texto dirigido exclusivamente a profesionales. | |||
|
[i] Más información en:
http://www.guia-abe.es/
[*] Comentarios y sugerencias en: laguiaabe@gmail.com |
Novedades
- Bronquiolitis
- Gripe. Pruebas para la detección rápida del virus
- Malaria
- Infección congénita por Citomegalovirus
- Gripe
 Tema nuevo
Tema nuevo  Tema actualizado
Tema actualizado Lo más leído
- Balanitis
- Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso
- Gastroenteritis aguda
- Faringitis aguda
- Orquiepididimitis aguda








