
Dengue
Fecha de actualización: 04/06/2023
(V.1.2/2023)
El dengue es una enfermedad infecciosa sistémica de etiología viral, transmitida fundamentalmente por la picadura de la hembra del mosquito del género Aedes spp (transmisor también de otras infecciones como la fiebre amarilla o el chikungunya). Se trata de un tipo de arbovirus RNA de la familia Flaviviridae, género Flavivirus, con 4 serotipos (dengue virus 1, 2, 3 y 4).
Constituye la enfermedad viral transmitida por mosquitos más frecuente en el mundo1. Debe considerarse en el diagnóstico diferencial de cualquier paciente con síndrome febril que haya regresado de un viaje a una zona de riesgo en las últimas 2 semanas.
El mosquito Aedes aegypti constituye el principal vector de transmisión de la enfermedad a nivel mundial, estando ampliamente distribuido en zonas tropicales y subtropicales2. Estos mosquitos típicamente crían en las casas o sus proximidades, depositando sus huevos en contenedores de agua naturales o artificiales. Los miembros de la familia que están durante el día en las viviendas (habitualmente las mujeres y los niños pequeños), tienen así un mayor riesgo de exposición al mosquito y de infectarse.
En menor medida, el Aedes albopictus (conocido coloquialmente como “mosquito tigre”) es también un vector competente para la transmisión del dengue. Esta especie es más tolerante con el frío y tiene una distribución geográfica más amplia. En España se detectó por primera vez en Cataluña en 2004, y desde entonces parece haberse establecido en amplias zonas del interior y norte de la península y Baleares, habiéndose descrito brotes de casos puntuales de dengue desde 20083
La infección por uno de los serotipos del virus suele producir inmunidad de por vida para dicho serotipo, así como un periodo de 1-3 años de protección cruzada frente a la infección por los otros tres serotipos. Sin embargo, pasado este tiempo, la infección previa por un serotipo parece predisponer a la enfermedad grave con la reinfección por serotipos diferentes al primero4.
Dentro de otros potenciales mecanismos de transmisión, se han descrito casos puntuales por medio de transfusiones, vía sexual, así como transmisión vertical5 y a través de la leche materna.
En relación con la presentación clínica, aunque la mayoría de los pacientes son asintomáticos o se recuperan tras una fase febril de curso benigno, una pequeña proporción progresa a una enfermedad grave, caracterizada principalmente por el aumento de la permeabilidad vascular, asociado o no a hemorragias. La reevaluación clínica continua del paciente resulta fundamental para identificar precozmente posibles signos de alarma (empleo de criterios diagnósticos de la OMS 2009).
El diagnóstico de confirmación microbiológica dependerá de la fase de la enfermedad en la que se encuentre el paciente. Durante la fase de viremia (primera semana) serán de utilidad las técnicas de detección de ácido nucleicos o antígenos virales (PCR, detección de antígeno NS1), mientras que posteriormente el diagnóstico deberá basarse en pruebas serológicas.
El tratamiento es sintomático, con reposo, control de la ingesta de fluidos y empleo de analgésicos/antipiréticos cuando sea necesario. Deben evitarse los AINEs y el AAS6. Los casos graves requerirán ingreso en UCI con un adecuado manejo de líquidos.
Las medidas de prevención fundamentales deberán ir encaminadas a evitar las picaduras de mosquito. Existen además dos vacunas de uso autorizado para la prevención del dengue.
Epidemiología |
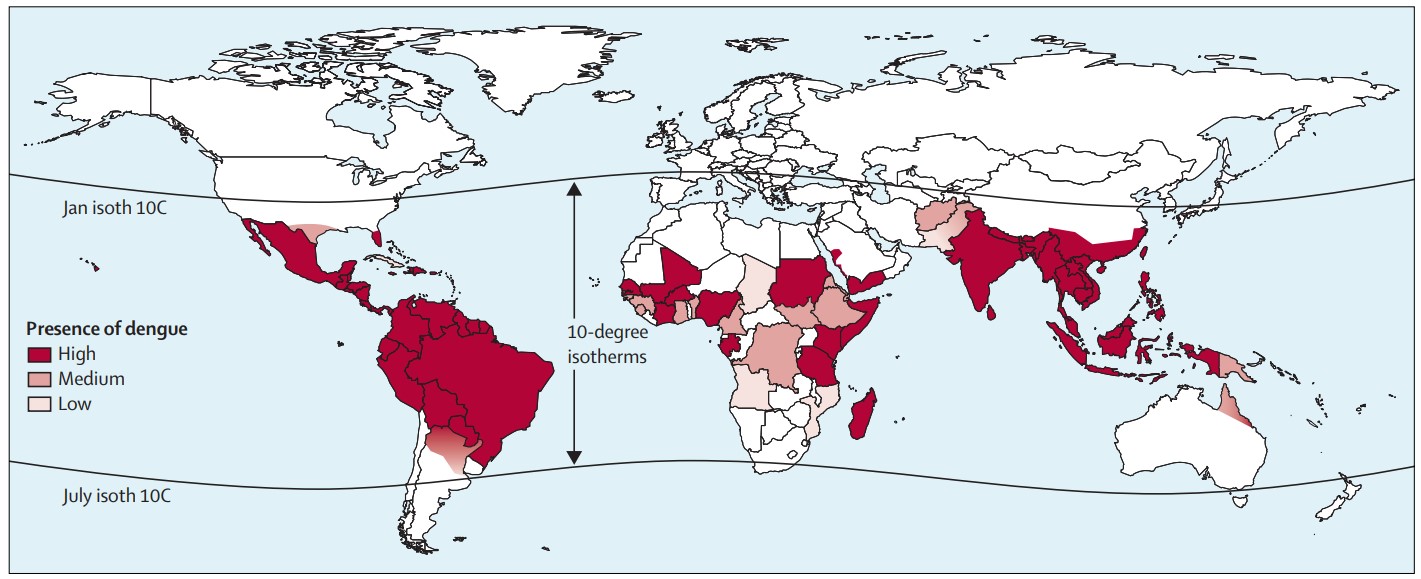 Regiones con distribución endémica del dengue (2014). Tomado de: Guzman MG, Harris E. Dengue – Figura 1 [Internet]. Lancet. 2015 Jan 31;385(9966):453-65. Disponible en https://www.thelancet.com/ |
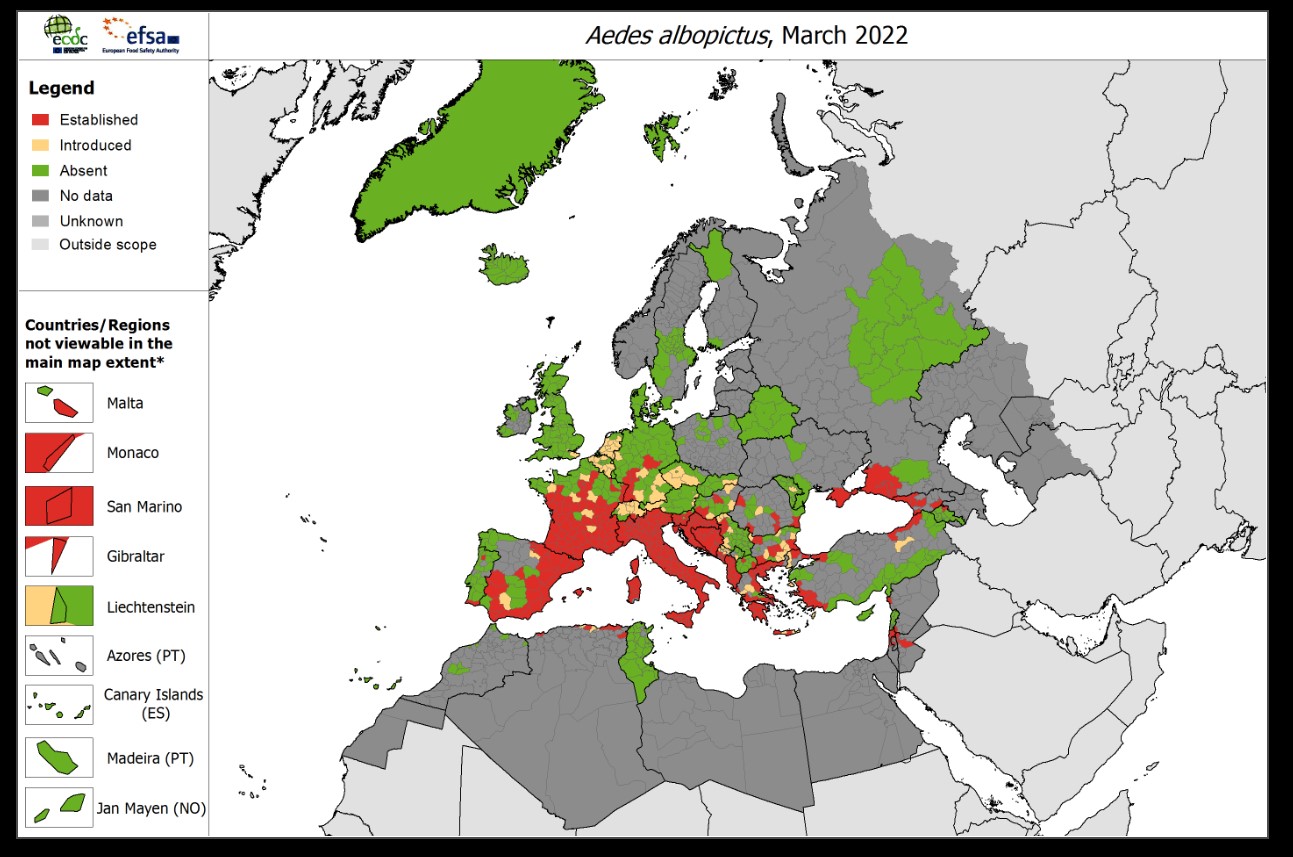 Distribución en Europa de Aedes albopictus (2022). Tomado de: ECDC. Aedes albopictus - Factsheet for experts [Internet]. Disponible en https://www.ecdc.europa.eu/en/disease-vectors/facts/mosquito-factsheets/aedes-albopictus |
Fases clínicas de la enfermedad |
Fase I - Febril (primeras 72h)
|
Fase II - Crítica (4º-6º día)
|
Fase III - Recuperación (7º-10º día) Mejoría clínica gradual y estabilización del estado hemodinámico. |
Criterios diagnósticos (OMS 2009) | ||
Categoría* | Características y criterios | Manejo |
Dengue sin signos de alarma | Fiebre tras viaje a zona endémica y ≥1 de los siguientes:
| Alta con control clínico en 24-48h |
Dengue con signos de alarma | Criterios previos con la aparición de ≥1 de los siguientes datos de alarma:
| Ingreso para observación estrecha y tratamiento médico |
Dengue grave | Cualquier paciente con criterios de dengue con/sin signos de alarma que asocie además ≥1 de los siguientes:
| Ingreso en UCI |
*En cualquier categoría, se considera un caso de dengue confirmado ante una prueba microbiológica positiva.
Diagnóstico microbiológico | ||
Prueba diagnóstica | ¿Cuándo utilizarla? | Comentarios |
Detección del antígeno NS112 en suero o plasma, por ELISA o ICT | Primeros 10 días | Disponible como prueba rápida en los servicios de Urgencias. |
TAAN mediante PCR en suero, plasma o sangre total | Primeros 5-7 días | Solo disponible en algunos Centros. |
Serología (detección de IgM y/o IgG) en suero mediante ELISA o IFI | IgM: positiva desde el 5º-7º día hasta el 6º mes IgG: positiva a partir de los 12-13 días | En caso de dengue secundario, la IgG será positiva desde el principio. Son posibles las reacciones cruzadas con otros flavivirus. |
Medidas de prevención | |
Control de vector | |
Eliminar criaderos de mosquitos en zonas de agua estancada. | |
Protección individual | |
Evitar picaduras de mosquito, mediante:
| |
Vacunas frente al dengue | |
Dengvaxia® | Vacuna viva atenuada que incluye proteínas de superficie de los cuatro serotipos. Disponible únicamente en algunas regiones endémicas (México). Autorizada para personas de 9-45 años. Tres dosis (0, 6, 12 meses). Sólo recomendada en aquellos pacientes con infección previa por dengue confirmada por laboratorio13. |
Qdenga® | Vacuna viva atenuada con el virus del dengue tipo 2 en la que se han insertado genes de las proteínas de superficie de los virus 1, 3 y 4, resultado en una vacuna tetravalente. Aprobada por la EMA en diciembre 2022 y comercializada en España desde mayo 2023 (posible uso en viajeros de larga estancia a áreas de riesgo). Autorizada a partir de los 4 años de vida. Dos dosis (0, 3 meses). Hasta el momento hay datos limitados sobre su efectividad y seguridad en su uso en contextos reales incluyendo la posibilidad de empleo en pacientes seronegativos, por lo que es preciso mantener actitud expectante. |
Educación poblacional | |
Consulta del viajero antes de realizar viaje a zona de riesgo | |
Saber reconocer signos de alarma | |
| Referencias bibliográficas |
|
Abreviaturas: OMS: Organización Mundial de la Salud. PCR: reacción en cadena de la polimerasa. AINEs: antiinflamatorios no esteroideos. AAS: ácido acetil salicílico. AST: aspartato aminotransferasa. ALT: alanina aminotransferasa. SNC: sistema nervioso central. TAAN: técnica de amplificación de ácidos nucleicos. ELISA: Enzyme-Linked ImmunoSorbent Assay, ensayo por inmunoabsorción ligado a enzimas. ICT: inmunocromatografía de anticuerpos. IFI: inmunofluorescencia indirecta. DEET: N, N-diethil-m-toluamida. EMA: European Medicines Agency, Agencia Europea del Medicamento.
1Es endémico en más de 100 países, estimándose casi 400 millones de infecciones a nivel mundial cada año.
2Sudeste asiático, sur de EE. UU., México, América Central y del Sur, Caribe, África y nordeste de Australia.
3El último brote se ha descrito en febrero de 2023, y hace referencia a 2 casos confirmados y 4 posibles en Ibiza durante el verano de 2022 en residentes en Alemania con antecedente de viaje a la isla durante el periodo de incubación del virus. Actualmente el Ministerio de Sanidad estima que el riesgo de nuevos casos autóctonos en las regiones con presencia estable del mosquito vector es moderado en los meses de mayo a noviembre, periodo de mayor actividad de éste.
4El factor de riesgo más importante para el desarrollo de una forma grave es la presencia previa de anticuerpos de tipo IgG frente al dengue con escasa actividad neutralizante, lo que sucede ante segundas infecciones por el virus o bien en lactantes con anticuerpos maternos adquiridos a través de la placenta.
5Especialmente cuando la madre se infecta en los días previos al parto. La infección congénita no parece asociarse a un mayor riesgo de malformaciones, pero sí de prematuridad y bajo peso al nacimiento.
6Dado su efecto antiagregante plaquetario y el riesgo de hemorragias que conlleva la infección por el virus.
7Exantema petequial o eritematoso máculo-papuloso confluente, generalizado y sin afectación de palmas y plantas. Puede ser pruriginoso. Suele aparecer a los 2-5 días del inicio de la fiebre.
8El primer día que el paciente se encuentra afebril es en el que existe mayor riesgo de complicaciones.
9Aumento de la permeabilidad vascular con pérdida rápida de volumen intravascular, hemoconcentración, desarrollo de derrame pleural, pericárdico y ascitis, hipotensión arterial y shock.
10Un valor de ácido láctico >2.5 mmol/L predice el desarrollo de shock y/o fallo hemorrágico.
11Signo del torniquete: inflar el manguito de presión arterial hasta un punto intermedio entre tensión sistólica y diastólica durante 5 minutos. La prueba será positiva si aparecen ≥20 petequias en un diámetro de 6cm2.
12El antígeno NS1 es una glucoproteína no estructural liberada por las células infectadas.
13En personas seronegativas la vacuna puede actuar como una primera infección, de tal manera que una infección subsiguiente podría resultar en una enfermedad grave.
| Notas: la Guía-ABE se actualiza periódicamente. Los autores y editores recomiendan aplicar estas recomendaciones con sentido crítico en función de la experiencia del médico, de los condicionantes de cada paciente y del entorno asistencial concreto; así mismo se aconseja consultar también otras fuentes para minimizar la probabilidad de errores. Texto dirigido exclusivamente a profesionales. | |||
|
[i] Más información en:
http://www.guia-abe.es/
[*] Comentarios y sugerencias en: laguiaabe@gmail.com |
Novedades
- Bronquiolitis
- Gripe. Pruebas para la detección rápida del virus
- Malaria
- Gripe
- Infección por Helicobacter pylori
 Tema nuevo
Tema nuevo  Tema actualizado
Tema actualizado Lo más leído
- Balanitis
- Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso
- Gastroenteritis aguda
- Faringitis aguda
- Orquiepididimitis aguda








