
Meningitis bacteriana
Fecha de actualización: 09/02/2024
(V.2.0/2024)
La meningitis aguda es una inflamación de las meninges y del tejido neural subyacente que se traduce en manifestaciones clínicas de mayor o menor gravedad y cambios en el líquido cefalorraquídeo (LCR).
- La meningitis bacteriana aguda es particularmente grave y rápidamente progresiva. Va precedida de la colonización de la nasofaringe por las bacterias, desde donde pasan a través de la sangre o por soluciones de continuidad al sistema nervioso central. Se desencadena una respuesta inflamatoria mediada por citoquinas, que aumenta la permeabilidad de la barrera hematoencefálica con lesión del endotelio capilar y necrosis tisular, eleva la presión intracraneal y da lugar a edema cerebral, hipoxia, isquemia y lesión de las estructuras parenquimatosas y vasculares cerebrales.
- La incidencia es aproximadamente de 2-5 casos por 100.000 personas/año en países desarrollados y es hasta 10 veces mayor en países en vías de desarrollo. La tasa de letalidad es una de las más altas respecto a otras enfermedades infecciosas, oscilando entre 10 y 25%, con secuelas en hasta un 32% de los supervivientes. La etiología de la meningitis bacteriana está relacionada con la edad y otros factores de riesgo asociados como la prematuridad, inmunodepresión, intervención quirúrgica o traumatismo previo y/ o la presencia de válvulas de derivación ventricular.
- Los agentes etiológicos más prevalentes se han modificado como resultado de la introducción de la vacunación. Así pues, la incidencia de meningitis por Haemophilus influenzae tipo b (Hib) ha disminuido más del 99% en aquellos países donde se vacuna de forma sistemática. Asimismo, el uso de vacuna conjugada 13-valente frente a Streptococcus pneumoniae y de las vacunas frente a Neisseria meningitidis serogrupos ACWY y B son responsables del descenso de incidencia por estos agentes. Además, en la actualidad hay una vacuna pentavalente frente a N. meningitidis (ABCWY) aprobada por la FDA para su uso entre los 10 y 25 años; y otra se encuentra en proceso de evaluación tras finalizar los estudios fase III).
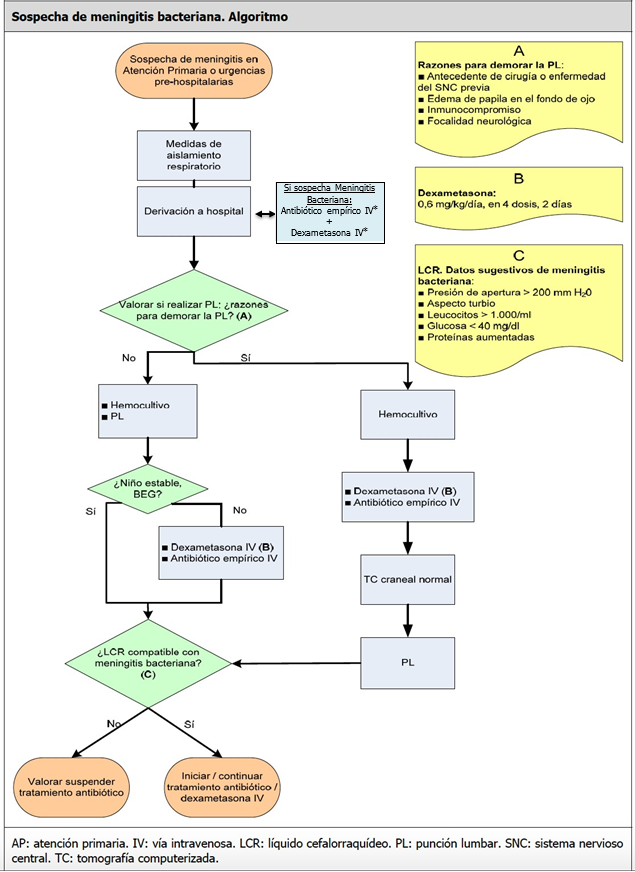
- El retraso diagnóstico y terapéutico empeora el pronóstico, por lo que, se debe iniciar de forma urgente y sin demora un tratamiento antibiótico empírico, orientado en función de la edad y de los factores de riesgo.
- La punción lumbar está indicada en todos los casos de meningitis aguda (salvo contraindicaciones: HTIc, inestabilidad hemodinámica, alteración de la coagulación o trombopenia importante) y es clave en el diagnóstico diferencial.
- La necesidad de TAC craneal previa a la punción lumbar o la contraindicación inicial de la misma, no deben demorar el inicio de antibioterapia.
- El inicio precoz del tratamiento antibiótico adecuado es fundamental para conseguir la curación y evitar la aparición de secuelas.
- La MB son enfermedades de declaración obligatoria que requieren comunicación a Salud Pública para estudio y profilaxis de contactos si precisan
Se revisa la epidemiología más prevalente, se incorpora el score y signos/síntomas guía, se actualizan las técnicas diagnósticas y las medidas preventivas disponibles y en desarrollo clínico avanzado.
|
Signos y síntomas de meningitis aguda |
|
|
Signos |
Síntomas |
|
Rigidez nuca |
Fiebre |
|
Kerning / Brudzinsky |
Cefalea |
|
Focalidad neurológica |
Vómitos |
|
Fotofobia |
Irritabilidad |
|
Alteración pares craneales |
Letargia |
|
Score de Boyer Modificado con PrCR |
||||
|
0 |
1 |
2 |
||
|
Fiebre |
< 39,5 |
≧39,5 |
- |
|
|
Púrpura |
No |
- |
Sí |
|
|
Signos neurológicos |
No |
Sí |
- |
|
|
LCR: células/mm3 |
< 1000 |
1000 - 4000 |
> 4000 |
|
|
PMN |
< 2 años |
< 60 |
> 60 |
|
|
> 2 años |
< 60 |
> 60 |
||
|
Proteínas (gr/dl) |
90 |
90- 140 |
140 |
|
|
Glucosa (mg/dl) |
> 35 |
20-35 |
< 20 |
|
|
Leucocitos (sangre) |
< 15000 |
> 15000 |
- |
|
|
% Cayados en sangre |
< 6 |
6-15 |
≧ 15 |
|
|
PrCR (mg/dl) (12 h de evolución) |
4 |
4-9 |
> 9 |
|
|
Interpretación |
||||
|
0, 1 ó 2 puntos: |
No ATB; vigilar. Probablemente vírica |
|||
|
3 ó 4 puntos: |
Valorar ATB en función del estado general |
|||
|
5 ó más puntos: |
ATB inmediato: probablemente bacteriana |
|||
|
Microorganismos causales (../..) |
||
|
Edad |
Frecuentes |
Menos frecuentes |
|
< 1 mes |
Estreptococo grupo B (EGB) Bacilos entéricos gramnegativos: Escherichia coli, Klebsiella spp, Enterobacter y Salmonella spp |
Pseudomonas aeruginosa, Listeria monocytogenes, S. aureus, Enterococcus sp. Ureaplasma, Citrobacter sp1 |
|
1-3 meses |
Neisseria meningitidis (fundamentalmente serogrupo B) Streptococcus pneumoniae Streptococcus agalactiae |
Haemophilus influenzae tipo b Listeria monocytogenes |
|
3 meses a 5 años |
Neisseria meningitidis Streptococcus pneumoniae |
Haemophilus influenzae tipo b M. tuberculosis |
|
> 5 años |
Neisseria meningitidis Streptococcus pneumoniae |
Brucella sp Borrelia burgdorferi
En niños con factores de riesgo: S. aureus, P. aeruginosa, Listeria y S. epidermidis |
|
Factores de riesgo / predisponentes |
Microorganismo |
|
Niños con inmunodeficiencias: déficit de inmunoglobulinas y VIH |
S. pneumoniae, N. meningitidis, H. influenzae tipo b |
|
Déficit de complemento (factores tardíos C5-9) |
N. meningitidis |
|
Déficit de linfocitos T, trasplante de órganos sólidos, corticoterapia crónica |
L. monocytogenes |
|
Asplenia (anatómica o funcional) |
S. pneumoniae, N. meningitidis, Salmonella sp. |
|
Cirugía craneofacial, fístulas óticas, implantes cocleares |
S. pneumoniae, Bacilos gramnegativos (incluyendo Pseudomonas aeruginosa) Staphylococcus epidermidis, Staphylococcus aureus |
|
Válvulas de derivación ventrículo-peritoneal |
Staphylococcus spp, S. pneumoniae, N. meningitidis, H. influenzae tipo b, Pseudomonas aeruginosa |
|
Mielomeningocele o sinus con trayecto |
S. epidermidis, S. aureus. BGN (Pseudomonas aeruginosa), Cutibacterium acnes |
|
Heridas penetrantes en cráneo o neurocirugía |
S. aureus, patógenos nosocomiales |
|
Drepanocitosis |
Streptococcus pneumoniae, Salmonella Sp |
|
Estudios complementarios2 |
||
|
|
Indicados en la evaluación inicial |
Otras pruebas |
|
Laboratorio |
|
|
|
Microbiología |
||
|
Imagen |
|
|
|
LCR: datos sugestivos de meningitis bacteriana |
|
|
Características habituales del líquido cefalorraquídeo según etiología |
||||||
|
Etiología |
Recuento leucocitario
|
Predominio neutrófilos / linfocitos LCR |
Glucosa (mg/dl) |
Glucosa LCR / Glucosa sangre |
Proteínas (mg/dl) |
Presión de apertura (cm H2O) |
|
Bacteriana |
>1000 (puede ser menor en los estadios iniciales) |
PMN |
< 40 mg/dl |
< 0,4 |
> 50->100 mg/dl |
>20 |
|
Mycobacterium tuberculosis |
Habitualmente 100-500 |
Linfocitario (PMN<10-20%) |
< 40 mg/dl |
<0,6 |
>100 |
>20 |
|
Listeria monocytogenes |
Habitualmente > 500 |
PMN Puede existir predominio linfocitario (30% de casos) |
Puede ser normal en el 60% de los casos |
<0,6 |
>100 |
|
|
Borrelia burgdorferi |
100-500 |
Linfocitrio (PMN < 10%) |
10-45 |
|
50-150 |
<20 |
|
Hongos |
5-500 |
Linfocitario (PMN<10-20%) |
10-45 |
<0,6 |
>100 |
Variable |
|
Virus |
5-500 |
Linfocitario* |
Normal* |
>0,6 |
50-100 |
<20 |
*Administrar tratamientos vía intramuscular si imposibilidad obtener vía intravenosa.
|
Tratamiento antimicrobiano empírico8 |
||
|
Edad / factores de riesgo |
Tratamiento de elección |
Alternativas |
|
< 1 mes |
|
|
|
1 a 3 meses |
|
|
|
≥ 3 meses |
|
|
|
Trauma penetrante, cirugía cráneo-facial, implantes cocleares, derivaciones del LCR espina bífida, senos dérmicos congénitos sacros |
|
|
- En caso de meningitis más allá de los 7 días día de vida, en RN nacidos hospitalizados desde el nacimiento, sobre todo sin son prematuros y tienen catéteres intravenosos
- Si hay riesgo de que la infección esté causada por bacterias productoras de beta lactamasas de espectro extendido (BLEE).
*Se recomienda administración de dexametasona i.v. en toda sospecha inicial de meningitis bacteriana en mayores de 6 semanas.
|
Duración del tratamiento antibiótico en caso de meningitis no complicadas |
|
|
Agente causal |
Duración recomendada (días) |
|
Neisseria meningitidis |
5-7 |
|
Haemophilus influenzae tipo b |
7-10 |
|
Streptococcus pneumoniae |
10-14 |
|
Streptococcus agalactiae (EGB) |
14-21 |
|
Bacilos gramnegativos* |
21 |
|
Listeria monocytogenes |
14-21 |
|
Dosis de fármacos para el tratamiento de meningitis bacteriana |
|||
|
Fármacos10 |
Neonatos |
Lactantes y niños |
|
|
0 – 7 días |
8 – 28 días |
||
|
Amikacina11 |
15-20 mg/kg/día (2) |
20-30 mg/kg/día (3) |
20-30 mg/kg/día (1-3) |
|
Ampicilina12 |
150 mg/kg/día (3) |
200 mg/kg/día (3-4) |
200-300 mg/kg/día (4) |
|
Cefepima |
|
|
100-150 mg/kg/día (3) |
|
Cefotaxima |
100-150 mg/kg/día (2-3) |
150-200 mg/kg/día (3-4) |
200-300 mg/kg/día (3-4) |
|
Ceftazidima |
100-150 mg/kg/día (2-3) |
150 mg/kg/día (3) |
150 mg/kg/día (3) |
|
Ceftriaxona |
|
|
75-100 mg/kg/día (1-2) |
|
Cloramfenicol |
25 mg/kg/día (1) |
50 mg/kg/día (1-2) |
75-100 mg/kg/día (4) |
|
Cloxacilina |
50-75 mg/kg/día (4) |
75-100 mg/kg/día (4) |
100-300 mg/kg/día (4-6) |
|
Gentamicina12 |
5 mg/kg/día (2) |
7,5 mg/kg/día (3) |
7,5 mg/kg/día (1-3) |
|
Meropenem |
|
|
120 mg/kg/día (3) |
|
Penicilina G |
150.000 UI/kg/día (2-3) |
200.000 UI/kg/día (3-4) |
300.000 UI/kg/día (4-6) |
|
Rifampicina (VO) |
|
15-20 mg/kg/día (2) |
15-20 mg/kg/día (1-2) |
|
Tobramicina |
5 mg/kg/día (2) |
7,5 mg/kg/día (3) |
7,5 mg/kg/día (1-3) |
|
TMP-SMX |
|
|
10-20 mg/kg/día (2-4) |
|
Vancomicina13 |
20-30 mg/kg/día (2-3) |
30-45 mg/kg/día (3-4) |
60 mg/kg/día (4) |
|
Dexametasona14 |
|
|
0,6 mg/kg/día (4) |
|
Vía IV. Dosis/kg/día (número dosis al día) Ver más información sobre dosificación de antibióticos (por ej. dosis máxima diaria) en https://www.seipweb.es/wp-content/uploads/2021/03/Tabla-dosis-antibioticos-pediatria.-v.1.0.pdf
|
|||
|
Elección del antibiótico según el agente aislado |
|||||
|
Agente |
Antibiótico de elección |
Alternativa |
|||
|
Neisseria meningitidis |
CMI Penicilina |
< 0,1 μg/ml |
Penicilina G, ampicilina |
Cefotaxima Cloranfenicol (casos muy seleccionados) |
|
|
0,1-1 μg/ml |
Cefotaxima |
Cloranfenicol, fluoroquinolona |
|||
|
Streptococcus pneumoniae |
CMI Penicilina |
< 0,1 μg/ml |
Penicilina G, ampicilina |
Cefotaxima, cloranfenicol |
|
|
0,1-1 μg/ml |
Cefotaxima |
Cefepima |
|||
|
> 2 μg/ml |
Vancomicina + cefotaxima |
Fluoroquinolona |
|||
|
CMI Cefotaxima: > 1 μg/ml |
Vancomicina + cefotaxima |
Fluoroquinolona |
|||
|
Listeria monocytogenes |
Ampicilina +/-gentamicina |
TMP-SMX |
|||
|
Streptococcus agalactiae (EGB) |
Ampicilina, penicilina G+/-gentamicina |
Cefotaxima |
|||
|
Escherichia coli |
Cefotaxima |
Fluoroquinolona |
|||
|
Otras enterobacterias |
Cefotaxima (Si cepa sensible y descartada producción de BLEE/AMPc) |
TMP-SMX, ampicilina |
|||
|
Pseudomonas |
Cefepima, ceftazidima |
Ciprofloxacino, meropenem |
|||
|
Haemophilus influenzae tipo b |
Betalactamasa negativo |
Ampicilina |
Cefotaxima, cefepima, cloranfenicol, fluoroquinolona |
||
|
Betalactamasa positivo |
Cefotaxima |
Cefepima, cloranfenicol, fluoroquinolona |
|||
|
Staphylococcus aureus |
Meticilin-sensible |
Cloxacilina +/-rifampicina |
Vancomicina, |
||
|
Meticilin-resistente |
Vancomicina+/-rifampicina/linezolid |
TMP-SMX, linezolid |
|||
|
Enterococcus sp |
Sensible a ampicilina |
Ampicilina + gentamicina |
|
||
|
Resistente a ampicilina |
Vancomicina + gentamicina |
|
|||
|
Resistente a ampicilina y vancomicina |
Linezolid |
|
|||
|
La cefotaxima puede sustituirse por ceftriaxona, excepto en neonatos |
|||||
|
¿Cuándo está indicado repetir la punción lumbar? |
|
|
Indicaciones de vacunación después de una meningitis bacteriana |
|
|
Agente |
Recomendaciones |
|
Haemophilus influenzae tipo b |
Iniciar vacunación 1 mes después del episodio de meningitis en:
Se aconseja estudio inmunológico en niños que hayan recibido 2 ó más dosis de vacuna previas a padecer meningitis |
|
Streptococcus pneumoniae |
Completar la vacunación con las dosis correspondientes según edad, con vacuna conjugada 13-valente y si está indicada, con vacuna polisacárida 23-valente Se recomienda estudio inmunológico en todos los niños con ENI, especialmente si el serotipo causal estaba incluido en la vacuna 13-valente |
|
Neisseria meningitidis |
Se recomienda vacunar a los contactos si no lo estaban previamente |
| Referencias bibliográficas |
|
Abreviaturas:
CMI: concentración inhibitoria mínima. EGB: estreptococo grupo B. Hib: Haemophilus influenzae tipo b. IM: vía intramuscular. IV: vía intravenosa. LCR: líquido cefalorraquídeo. PL: punción lumbar. PCR: reacción en cadena de la polimerasa. PrCR: proteína C reactiva. SNC: sistema nervioso central. TC: tomografía computerizada. TMP-SMX: trimetoprim- sulfametoxazol. VIH: virus de la inmunodeficiencia humana. VO: vía oral. BGN: bacteria gram negativa
1La meningitis por Citrobacter koseri se asocia con frecuencia a abscesos cerebrales.
2Las manifestaciones clínicas pueden ser muy sutiles en niños: fiebre aislada, irritabilidad, letargo, rechazo de la alimentación. Los signos de irritación meníngea aparecen en menos del 50% de los casos y no son específicos de meningitis.
3PCR y PCT en sangre suelen estar más elevados en las meningitis bacterianas que en las víricas; sin embargo, estos reactantes carecen del poder discriminatorio suficiente para que, de forma aislada, condicionen la pauta de actuación ante una meningitis aguda
4Tinción Gram: La etiología influye en la probabilidad de obtener un resultado positivo en el Gram, siendo mayor del 90% en los casos de neumococo, un 80% en los casos de H.influenzae y meningococo, del 50% de las meningitis por Gram negativos, y solo en un 30% de las meningitis por Listeria.
5PCR en LCR tiene una sensibilidad de 79-100%, 91- 100% y 67-100% para neumococo, meningococo y Hib, respectivamente. La especificidad oscila entre el 95% y el 100% para las tres bacterias. Esta técnica resulta particularmente útil en las meningitis bacterianas parcialmente tratadas. Aunque muchos autores recomiendan la realización de pruebas de látex para la detección de antígenos bacterianos cuando se han administrado antibióticos previos a la PL, la especificidad no es buena, detectando pocos casos de bacterias que no se aíslan en los cultivos. Las técnicas de PCR, más sensibles, son de utilidad en estos casos.
6TC previo a la PL si: Déficit neurológico focal, alteraciones pupilares, bradicardia e hipertensión, postura anormal, convulsiones, disminución del nivel de conciencia (Glasgow menor de 9 o caída de 3 puntos en Glasgow), edema de papila, evidencia de otitis o sinusitis, inmunodepresión, enfermedad previa del SNC (Derivaciones ventrículo peritoneales, hidrocefalia, postcirugía del SNC, lesiones ocupantes de espacio)
7En algunos casos, cuando la PL se realiza muy al inicio de la enfermedad el recuento de leucocitos puede ser inferior y encontrar predominio de linfocitos. Concentraciones bajas de glucosa se correlacionan en muchos estudios con mayor riesgo de secuelas auditivas.
8El retraso en el inicio del tratamiento puede aumentar la morbimortalidad. Enfatizar que la realización del TC o la PL diferida, así como la derivación a atención hospitalaria, no debe, en ningún caso, retrasar el tratamiento antibiótico.
9Algunos autores aconsejan asociar rifampicina al uso de vancomicina si se sospecha o confirma S. pneumoniae resistente.
10Los factores a tener en cuenta al seleccionar un antibiótico son su actividad frente al patógeno y su capacidad para penetrar en el LCR. Algunos estudios experimentales sugieren que una rápida curación es posible si la concentración del antibiótico en el LCR se sitúa entre 10-30 veces la concentración mínima bactericida para una determinada bacteria.
11Dosis menores son recomendables en neonatos con peso inferior a 2.000 g.
12Precisan monitorizar los niveles plasmáticos (pico y valle).
13Mantener concentraciones en suero de 15-20 μg/ml.
14Algunos estudios en niños han demostrado que el uso de la dexametasona reduce la inflamación y las secuelas auditivas y neurológicas. Estos beneficios son claros en la meningitis por Hib; en la meningitis por neumococo la evidencia es menor ya que puede disminuir la penetración de antibiótico en LCR impidiendo la erradicación de neumococos con alta resistencia y el uso debe sopesarse. Si se administra debe hacerse antes o junto a la primera dosis de antibiótico.
| Notas: la Guía-ABE se actualiza periódicamente. Los autores y editores recomiendan aplicar estas recomendaciones con sentido crítico en función de la experiencia del médico, de los condicionantes de cada paciente y del entorno asistencial concreto; así mismo se aconseja consultar también otras fuentes para minimizar la probabilidad de errores. Texto dirigido exclusivamente a profesionales. | |||
|
[i] Más información en:
http://www.guia-abe.es/
[*] Comentarios y sugerencias en: laguiaabe@gmail.com |
Novedades
- Infección por Helicobacter pylori
- Meningitis bacteriana (profilaxis de contactos)
- Dermatofitosis o tiñas
- Faringitis aguda
- Sepsis en urgencias
 Tema nuevo
Tema nuevo  Tema actualizado
Tema actualizado Lo más leído
- Balanitis
- Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso
- Gastroenteritis aguda
- Orquiepididimitis aguda
- Dermatofitosis o tiñas








