
Anafilaxia en niños
Fecha de actualización: 07/12/2022
(V.1.0/2022)
- La anafilaxia es una reacción sistémica grave, que puede resultar amenazante para la vida, y que ocurre como consecuencia de la exposición a una sustancia.
- El mecanismo de producción puede ser inmunológico (mediado por IgE o no, antes llamadas reacciones anafilactoides) o no inmunológico; sin que existan diferencias en las manifestaciones clínicas según el mecanismo.
- Los desencadenantes más frecuentes de reacciones anafilácticas en los niños son los alimentos (huevo, leche, pescado y marisco), los medicamentos y las picaduras de insectos (himenópteros).
- Casi la mitad de las reacciones anafilácticas ocurren en pacientes sin antecedentes personales de alergia.
- El diagnóstico de anafilaxia es clínico. Los signos y síntomas que pueden aparecer son inespecíficos y con frecuencia se confunden con otros procesos. Debe distinguirse la anafilaxia de las reacciones alérgicas a algunos alimentos que se manifiestan con síntomas orofaríngeos aislados, como picor o sequedad; las urticarias agudas no complicadas tampoco son anafilaxia. En este sentido, se han establecido unos criterios diagnósticos que facilitan la identificación de los cuadros de anafilaxia y permiten instaurar más rápidamente el tratamiento adecuado.
- El tratamiento de elección en la anafilaxia es la adrenalina 1/1000 por vía intramuscular. La administración debe iniciarse lo más precozmente posible. El retraso en el diagnóstico y el tratamiento se ha relacionado con una mayor mortalidad y con la aparición de reacciones bifásicas.
- La administración de otros tratamientos (corticoides, antihistamínicos o broncodilatadores inhalados) debe plantearse de forma individualizada. Estos tratamientos no aumentan la supervivencia y no deben retrasar ni sustituir nunca la administración de adrenalina.
Criterios diagnósticos de anafilaxia |
Situaciones en las que el diagnóstico de anafilaxia es muy probable |
|
|
|
TA: tensión arterial. PFE: pico flujo espiratorio.
* Valores límites de tensión arterial sistólica baja según la edad | |
edad | valores |
1 mes - 1 año | < 70 mm Hg |
1-10 años | < [70 mm Hg + (2 x edad)] |
11-17 años | < 90 mm Hg o descenso superior al 30% de la TA sistólica para su edad |
Signos y síntomas que pueden aparecer en la anafilaxia | |
| |
Sistema | Signos y síntomas |
Piel y mucosas |
|
Sistema respiratorio |
|
Sistema cardiovascular |
|
Sistema digestivo |
|
Sistema nervioso |
|
Pruebas complementarias | |
Determinación de histamina y triptasa total en sangre | |
| |
Triptasa sérica total |
|
Histamina |
|
Diagnóstico diferencial de la anafilaxia | |
Causas de urticaria / angioedema |
|
Enfermedades del sistema respiratorio |
|
Enfermedades del sistema digestivo |
|
Enfermedades neurológicas |
|
Enfermedades cardiovasculares |
|
Otras |
|
Causas más frecuentes de anafilaxia en los niños | |
Alimentos |
|
Fármacos |
|
Picaduras de insectos |
|
Látex | Guantes, sondas, conexiones, chupetes, juguetes, globos. Posible reacción cruzada con frutas (plátano, aguacate, kiwi). |
Productos biológicos | Vacunas de enfermedades inmunoprevenibles (1/1.000.000), inmunoterapia, anticuerpos monoclonales, quimioterapia |
Inhalantes | Epitelio de animales, pólenes. |
Factores físicos(**) | Calor, frío, ejercicio, luz solar. |
Idiopática | |
(*) mecanismo inmunológico no mediado por IgE (**) mecanismo no inmunológico | |
Evolución temporal de las reacciones anafilácticas | |
Instauración y desaparición rápidas
| La anafilaxia se caracteriza por la aparición de los síntomas en minutos u horas después de la exposición a la sustancia desencadenante, y por la desaparición de los mismos, también en minutos u horas, después del inicio de la reacción. |
Recurrencias | Más frecuentes en los adolescentes y cuando existen antecedentes de alergia al factor desencadenante. Más común en los casos graves con mala evolución. |
Reacciones bifásicas: | Los síntomas (generalmente similares a los previos) vuelven a aparecer después de la resolución completa del episodio inicial, sin que se haya producido una nueva exposición al factor desencadenante. Se han descrito reacciones bifásicas desde 1 a 72 horas después de la inicial, aunque lo más frecuente es que aparezcan entre 6 y 8 horas. La incidencia no está bien determinada, se estima que ocurren en menos del 5% de las reacciones anafilácticas. Los factores de riesgo asociados a este tipo de reacciones son:
|
Reacciones prolongadas | Son episodios que persisten durante varias horas e incluso días en algunos casos. Se han asociado al retraso en la administración de adrenalina. Cursan con una mayor mortalidad. |
Reacciones tardías | Inicio de los síntomas pasadas horas desde el contacto con el alérgeno. Son poco frecuentes y más difíciles de diagnosticar. |
Factores de riesgo de anafilaxia grave en niños | |
Edad | Lactantes. El diagnóstico es más difícil debido a que los síntomas son más inespecíficos; en muchas ocasiones este trastorno no se diagnostica ni se trata. Además, la dosis de los dispositivos autoinyectores de adrenalina con frecuencia no es adecuada a su peso. Adolescentes. Tienen con más frecuencia conductas de riesgo, descuidando evitar alimentos o el contacto con sustancias potencialmente desencadenantes. |
Enfermedades concomitantes |
|
Medicamentos |
|
| Fármacos para el tratamiento de la anafilaxia (ver algoritmo con secuencia completa de tratamiento) | ||||
Adrenalina | ||||
TODOS LOS PACIENTES QUE CUMPLAN CRITERIOS DE ANAFILAXIA DEBEN RECIBIR ADRENALINA LO MÁS PRECOZMENTE POSIBLE. | ||||
| ||||
Formulación | Adrenalina pura 1:1000 (1 mg = 1 ml) | |||
Dosis | 0,01 mg/kg (0,01 ml/kg) Si peso desconocido:
Dosis máxima en adolescentes o adultos 0,5 mg (0,5 ml) | |||
Vía de administración |
| |||
Lugar de administración | Cara anterolateral del muslo | |||
Número de dosis | Se pueden repetir cada 5-15 minutos si persisten los síntomas. | |||
Otros fármacos de 2ª línea usados en el tratamiento de la anafilaxia | ||||
Estos medicamentos no han mostrado una eficacia clara en la fase inicial de estabilización de los cuadros de anafilaxia, por lo que en ningún caso pueden sustituir a la adrenalina. | ||||
Fármaco | Vía | Dosis | Comentarios | |
Salbutamol |
Inhalada
Nebulizada | < 25-30 kg: 5 pulsos inh o 2,5 mg neb > 25-30 kg: 10 pulsos inh o 5 mg neb
|
| |
Dexclorfeniramina | iv, vo | vo: 0,5 mg/kg/dosis c/8 h iv: 0,1-0,15 mg/Kg/dosis Máximo: 5 mg/dosis |
| |
Hidroxicina | vo | 1-2 mg/kg/día c/8-12h Máximo: 100 mg/día | ||
Cetirizina | vo | 2-6 años: 2,5 mg/12 h 6-12 años: 5 mg/12 h > 12 años: 10 mg/24 h Máximo: 10 mg/día | ||
Loratadina | vo | < 30 kg: 5 mg, c/24 h >30 kg: 10 mg, c/24 h | ||
Ebastina | vo | 2-5 años: 2,5 mg, c/24 h 6-11 años: 5 mg, c/24 h >12 años: 10 mg, c/24h | ||
Metilprednisolona | iv, im, vo | 1-2 mg/kg/dosis, iv,im 1-2 mg/kg/día, c/12 h vo Máximo: 60 mg |
| |
Hidrocortisona | iv, im | 5-10 mg/kg/dosis Máximo: 200 mg | ||
Glucagón | iv, im | 20-30 µg/kg Máximo: 1 mg/dosis
|
| |
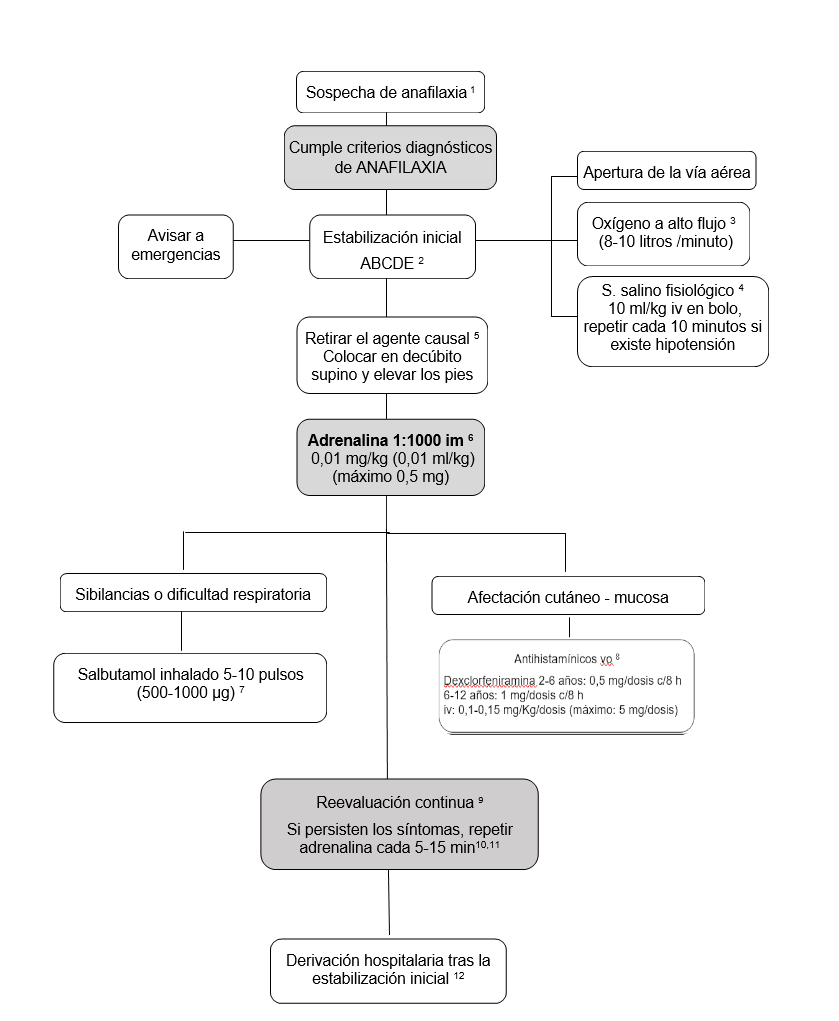
Pauta de actuación en la anafilaxia
Pautas al alta – Dispositivo de autoinyección de adrenalina | |
Derivación a un servicio de alergia | Todos los niños que han sufrido un episodio de anafilaxia deben ser derivados a un servicio de alergia para estudio. Teniendo en cuenta la gravedad de estos episodios, es fundamental identificar los factores precipitantes, ya que la única manera de prevenirlos es evitar el contacto con los ellos. |
Autoinyector de adrenalina |
|
| Referencias bibliográficas |
|
Abreviaturas: TA: tensión arterial. PFE: pico del flujo espiratorio.
1 Los criterios diagnósticos fueron determinados por un grupo multidisciplinar e internacional de expertos, y tienen como objetivo ayudar a reconocer el mayor número de cuadros graves. Debido a que los signos y síntomas de la anafilaxia son múltiples e inespecíficos, en ocasiones algunos cuadros pueden ser difíciles de diagnosticar, incluso pueden pasar desapercibidos. Los errores más frecuentes ocurren con los lactantes que pueden padecer obnubilación, irritabilidad, decaimiento, los casos que cursan sin hipotensión y los que no presenta afectación cutáneo-mucosa (10-20%). Existen casos que no cumplen de forma estricta los criterios diagnósticos y, sin embargo, son candidatos a recibir tratamiento con adrenalina si el médico responsable lo considera.
2 Los niños que están inestables deben ser tratados según la pauta ABCDE para la atención a los pacientes graves (vía aérea, ventilación, circulación, estado neurológico y exposición).
3 Se debe administrar oxígeno con mascarilla de alto flujo para el mantenimiento de una saturación arterial de oxígeno > 95%. (8-10 litros/minuto).
4 Es necesario administrar bolos repetidos de suero salino fisiológico intravenoso de 10 ml/kg en función de la tensión arterial y de la contractilidad cardiaca. El objetivo es controlar la hipotensión que se produce debida a la redistribución del flujo venoso.
5 Siempre que sea posible se debe retirar el factor desencadenante (extraer aguijón, detener la perfusión intravenosa de un medicamento). No se debe provocar el vómito en los pacientes en los que se sospecha la ingestión de un alimento como causa de la anafilaxia. Además, se colocará al paciente en decúbito supino con las piernas elevadas para favorecer el retorno venoso periférico.
6 La adrenalina debe administrarse lo más precozmente posible. Si los síntomas persisten puede repetirse cada 5-15 minutos. Tras la administración de adrenalina no deben hacerse cambios posturales bruscos, debido a que pueden desencadenar un síndrome de “ventrículo vacío” y muerte súbita.
7 Si existe broncoespasmo que no responde a la adrenalina, se administrará salbutamol nebulizado junto con oxígeno, que puede repetirse cada 20 minutos en función de la dificultad respiratoria.
8 La indicación de los antihistamínicos es disminuir el prurito en pacientes con manifestaciones mucocutáneas. No tienen efecto sobre la hipotensión ni el broncoespasmo.
9 La adrenalina tiene un comienzo de acción rápido, pero una vida media corta. En ocasiones, si los signos y síntomas de anafilaxia persisten, es necesario repetir varias veces la dosis inicial.
10 Los corticoides no han demostrado utilidad en la fase inicial de estabilización, y por tanto no se recomienda su administración en todos los casos. Puede valorarse su administración en los episodios que precisan más de dos dosis de adrenalina o en pacientes con asma como enfermedad de base.
11 En los pacientes que están en tratamiento con β-bloqueantes y no existe respuesta a la adrenalina se debe administrar glucagón 20-30 µg/kg iv o im (máximo 1 mg).
12 Todos los niños que han tenido una reacción anafiláctica deben ser enviados a un hospital y ser observados durante un periodo de tiempo: actualmente se puede reducir la observación hospitalaria a 2 horas en los casos de anafilaxia que se tratan precozmente, responden a una dosis de adrenalina, tienen autoinyector y saben cómo utilizarlo. Se recomienda mantener en observación durante 6-8 horas en los episodios que precisan dos dosis de adrenalina o pacientes que han tenido reacciones bifásicas previamente, y 12 horas para los niños que hayan tenido reacciones graves precisando más de dos dosis de adrenalina o expansión del volumen vascular con suero salino fisiológico, o cuando la observación en domicilio no es posible (por falta de supervisión o en episodios nocturnos).
| Notas: la Guía-ABE se actualiza periódicamente. Los autores y editores recomiendan aplicar estas recomendaciones con sentido crítico en función de la experiencia del médico, de los condicionantes de cada paciente y del entorno asistencial concreto; así mismo se aconseja consultar también otras fuentes para minimizar la probabilidad de errores. Texto dirigido exclusivamente a profesionales. | |||
|
[i] Más información en:
http://www.guia-abe.es/
[*] Comentarios y sugerencias en: laguiaabe@gmail.com |
Novedades
- Tosferina / Síndrome pertusoide
- Tuberculosis
- Laringitis aguda
- Fiebre sin foco en el menor de 3 años
- Antibioterapia empírica en pediatría. Bases para un tratamiento empírico racional.
 Tema nuevo
Tema nuevo  Tema actualizado
Tema actualizado Lo más leído
- Balanitis
- Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso
- Gastroenteritis aguda
- Infecciones de la piel y partes blandas (II): heridas (tratamiento, profilaxis general y antitetánica)
- Orquiepididimitis aguda








